آسم از واژهی یونانی «آسما» بهمعنای «نفسنفس زدن» گرفته شده است. این بیماری همانطور که از نامش پیداست، در تنفس فرد اختلال ایجاد میکند. بهنظر میرسد که ترکیبی از عوامل ژنتیکی و محیطی باعث بروز این بیماری میشوند. آسم در برخی افراد خفیف است و در برخی شدت بیشتری دارد که در اینصورت ممکن است این افراد را از انجام فعالیتهای عادی روزمره بازدارد یا حتی به حملات آسم منجر شود. باید توجه داشته باشید که این بیماری بهطور کامل درمان نمیشود اما اگر تحتنظر پزشک باشید و داروهایتان را طبق دستور مصرف کنید، تا حد زیادی میتوانید علائم آن را کنترل کنید. در این مطلب شما را بهطور کامل با این بیماری، علائم، نحوهی تشخیص و کنترل آن آشنا میکنیم.
آسم چیست
آسم یک سندرم بالینی پیچیده از التهاب مزمن راه هوایی است که با انسداد عودکننده و برگشتپذیر راه هوایی تشخیص داده میشود. التهاب راه هوایی به واکنشپذیری بیشازحد مجرای هوایی منجر و باعث میشود راههای هوایی در واکنش به محرکهای مختلف، باریک شوند.
آسم یک بیماری مزمن رایج است بهطوریکه از سال ۲۰۰۸ تقریبا ۸ تا ۱۰ درصد آمریکاییها (حدود ۲۳ میلیون) به آن مبتلا شدهاند. این بیماری یکی از علل عمدهی مرخصیهای کاری و علت ۱٫۵ میلیون مورد مراجعه به اورژانس و ۵۰۰ هزار مورد بستری در سال است. هر سال بیش از ۳۳۰۰ آمریکایی بهخاطر این بیماری جانشان را ازدست میدهند.علاوه بر این بهنظر میرسد میزان شیوع آسم مانند سایر بیماریهای آلرژیک، ازجمله اگزما (درماتیت آتوپیک)، تب یونجه (رینیت آلرژیک) و آلرژیهای غذایی درحال افزایش است.
آسم در مقابل بیماری مزمن انسدادی ریه (COPD)
آسم درنتیجهی باریکشدن برگشتپذیر راه هوایی ایجاد میشود، درحالیکه در COPD (بیماری مزمن انسدادی ریه) معمولا راه هوایی برای همیشه باریک میشود و برگشتپذیر نیست. برخی علائم COPD شبیه آسم هستند ازجمله خس خس سینه، تنگی نفس و سرفه. سرفهی COPD، موکوس (خلط) بیشتری نسبت به سرفهی آسم تولید میکند و بیماران مبتلا به COPD شدید ممکن است به اکسیژندرمانی نیاز داشته باشند. COPD اغلب نتیجهی قرارگیری در معرض دود سیگار (بهطور مستقیم یا دود دست دوم) است، بااینحال آسم شدید بهمرور زمان ممکن است به COPD تبدیل شود.
داروهایی که برای درمان COPD تجویز میشوند عبارتند از کورتیکواستروئیدهای استنشاقی، برونکودیلاتورها (گشادکنندههای برونش)، ترکیبهای کورتیکواستروئید/ برونکودیلاتور استنشاقی، آنتاگونیست موسکارینی طولانیاثر و استروئیدهای خوراکی. بهتازگی سندرم جدیدی به نام سندرم همپوشانی آسم/ COPD تعریف شده است که ویژگیهای هردو بیماری را دارد. کنترل و درمان این سندرم به مطالعهی بیشتری نیاز دارد.
عوامل خطر و علل بیماری آسم
آسم از فعلوانفعالات پیچیده بین آرایش ژنتیکی ارثی فرد و تعاملات آنها با محیط پیرامون نشئت میگیرد. عواملی که باعث میشوند فردی با استعداد ژنتیکی آسم به این بیماری مبتلا شود، کاملا مشخص نیستند. برخی از عوامل ابتلا به آسم عبارتند از:
- سابقهی خانوادگی بیماریهای آلرژیک؛
- سابقهی فردی تب یونجه (رینیت آلرژیک)؛
- بیماری تنفسی ویروسی مانند ویروس سینسیشیال تنفسی (RSV) در دوران کودکی؛
- قرارگیری در معرض دود سیگار؛
- چاقی؛
- موقعیت اجتماعی – اقتصادی پایین.
انواع مختلف آسم
محرکهای بالقوهی بسیاری باعث بروز آسم میشوند و این مسئله تا حد زیادی روشهای مختلف ایجاد آن را توضیح میدهد. در اغلب موارد، این بیماری در اوایل کودکی و از ۲ تا ۶ سالگی شروع میشود. علت آسم در این گروه سنی اغلب به قرارگیری در معرض آلرژنهایی مانند مایتهای گردوغبار، دود تنباکو و عفونتهای تنفسی ویروسی مربوط میشود.
تشخیص آسم در کودکان بسیار کوچک (زیر ۲ سال) دشوار است و نمیتوان با قاطعیت گفت که به آسم مبتلا هستند یا خیر. خسخس سینه در این سن اغلب به دنبال یک عفونت ویروسی اتفاق میافتد و ممکن است بعدا برطرف شود (بدون آنکه به آسم منجر شود)، گرچه ممکن است در بزرگسالی دوباره ظاهر شود. آسمی که در بزرگسالی شروع میشود، بیشتر در زنان میانسال اتفاق میافتد و اغلب به دنبال یک عفونت تنفسی ایجاد میشود. محرکهای آسم در این گروه سنی معمولا عوامل غیرآلرژیک هستند.
انواع آسم: آسم آلرژیک (بیرونی) و غیرآلرژیک (درونی)
پزشک ممکن است با کلماتی مانند درونی یا بیرونی در مورد بیماری آسم شما صحبت کند. درک بهتر از ماهیت بیماری آسم میتواند به توضیح تفاوتهای بین این دو کمک کند. آسم بیرونی یا آلرژیک شایعتر است و معمولا در دوران کودکی ایجاد میشود. تقریبا ۷۰ تا ۸۰ درصد از کودکان مبتلا به آسم، آلرژیهای مستند (documented allergies) نیز دارند. در این موارد معمولا سابقهی خانوادگی آلرژی وجود دارد. همچنین در اغلب اوقات سایر بیماریهای آلرژیک مانند آلرژیهای بینی یا اگزما نیز دیده میشود. آسم آلرژیک معمولا در اوایل بزرگسالی رو به بهبودی میرود. بااینحال در بسیاری از موارد، این آسم مجددا ظاهر میشود.
آسم درونی نمونهای از تمام موارد را در خود دارد، معمولا بعد از ۳۰ سالگی ایجاد میشود و عموما به آلرژی مربوط نیست. زنان بیشتر از مردان به این نوع آسم دچار میشوند و بسیاری از موارد آن پس از عفونت دستگاه تنفسی ظاهر میشود. بهنظر میرسد چاقی نیز یک عامل خطر برای ابتلا به این نوع آسم است. درمان آسم درونی دشوار است، علائم آن اغلب مزمن است و در تمام طول سال وجود دارد.
علائم و نشانههای آسم
علائم و نشانههای معمول آسم عبارتند از تنگی نفس، سرفه (اغلب شبها بدتر میشود) و صدای خسخس در هنگام نفسکشیدن. بسیاری از بیماران از احساس سفتی در قفسهی سینه نیز شکایت میکنند. باید توجه داشته باشید که این علائم اپیزودیک (دورهای) هستند و افراد مبتلا به آسم ممکن است هفتهها یا ماهها هیچگونه علائمی نداشته باشند.
محرکهای رایج برای علائم مربوط به آسم عبارتند از قرارگیری در معرض آلرژنها (حیوانات خانگی، مایتهای گردوغبار، سوسکهای حمام، کپکها و گردههای گیاهان)، ورزش و عفونتهای ویروسی. استفاده از تنباکو یا قرارگیری در معرض دود آن، کنترل آسم را پیچیده میکند.
بسیاری از علائم و نشانههای آسم، غیراختصاصی هستند و ممکن است در سایر بیماریها نیز دیده شوند. علائمی که ممکن است نشاندهندهی بیماریهای دیگری بهغیر از آسم باشند عبارتند از: ظاهرشدن علامت جدید در سن بالا، وجود علائم مرتبط (مانند احساس ناراحتی در قفسه سینه، سبکی سر، تپش قلب و خستگی) و عدم پاسخ به داروهای مناسب آسم.
معاینهی فیزیکی در فرد مبتلا به آسم اغلب کاملا نرمال است. گاهی اوقات در هنگام نفسکشیدن صدای خسخس وجود دارد. هنگام حملهی ناگهانی آسم میزان تنفس افزایش مییابد، ضربان قلب بالا میرود و کار تنفسی بیشتر میشود. افراد اغلب برای نفسکشیدن به عضلات فرعی نیاز دارند. در موارد شدید ممکن است حرکت هوا بهگونهای مختل شود که هیچگونه صدای تنفس و خسخسی شنیده نشود. توجه داشته باشید که میزان اکسیژن خون حتی در مواقع حملهی آسم در سطح تقریبا نرمالی باقی میماند؛ بنابراین سطح پایین اکسیژن در خون به نارسایی تنفسی مربوط میشود، نه آسم.
آسم چگونه تشخیص داده میشود
تشخیص آسم با بررسی دقیق سابقهی بیمار و معاینهی فیزیکی او آغاز میشود. پزشکان عمومی معمولا قادرند آسم را تشخیص بدهند اما گاهی اوقات ممکن است لازم باشد به متخصص آلرژی یا متخصص ریه مراجعه کنید. معمولا فرد مبتلا به آسم، سابقهی خانوادگی بیماریهای آلرژیک یا سابقهی شخصی رینیت آلرژیک دارد و علائمی مانند سرفه، خسخس، اِشکال در تنفس (بهخصوص در هنگام ورزش یا در طول شب) را تجربه میکند. همچنین ممکن است احتمال بروز عفونتهای تنفسی یا برونشیت نیز وجود داشته باشد. علاوه بر داشتن سابقهی مرتبط با آسم، اگر علائم فرد با مصرف داروهای مخصوص آسم بهبود یافت، به این معناست که به احتمال زیاد بیماری آسم است.
علاوه بر گرفتن سابقه و معاینهی بیمار، موارد زیر روشهای تشخیصیای هستند که برای کمک به تشخیص آسم بهکار میروند:
۱. تست عملکرد ریه یا اسپیرومتری
در این تست لولهای در داخل دهان بیمار قرار داده میشود که از طریق آن نفس میکشد تا پزشک عملکرد ریه را ارزیابی کند. اگر عملکرد ریه پس از تجویز یک برونکودیلاتور مانند آلبوترول بهطور قابلتوجهی بهبود یافت، این مسئله اساسا تشخیص آسم را تأیید میکند. با اینحال باید توجه داشته باشید که عملکرد نرمال ریه در این تست، احتمال بیماری آسم را بهطور کامل رد نمیکند.
۲. اندازهگیری اکسید نیتریک بازدم (FeNO)
این تست به یک روش سریع و نسبتا ساده، شبیه اسپیرومتری انجام میشود. سطوح بالای اکسید نیتریک بازدم نشاندهندهی التهاب آلرژیکی است که در بیماریهایی مانند آسم دیده میشود.
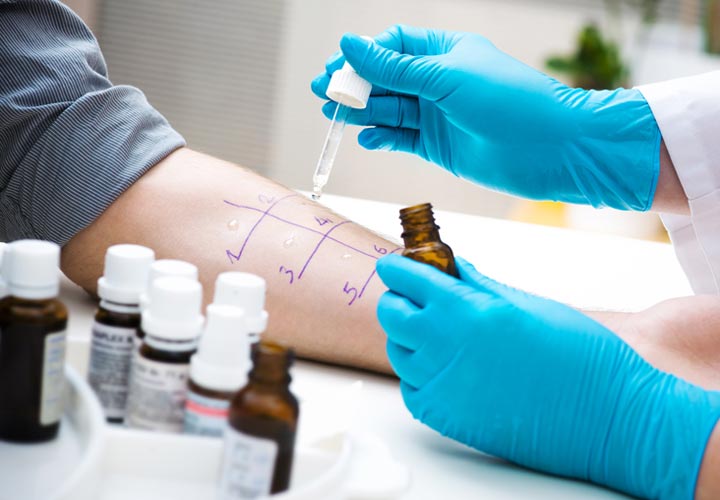
۳. تست پوستی برای آلرژنهای هوایی متداول
حساسیت به آلرژیهای محیطی، احتمال آسم را افزایش میدهد. توجه داشته باشید که برای تشخیص آلرژیهای محیطی معمولا تست پوست مفیدتر از آزمایش خون (کشت بافت و سلول یا in vitro) است. تست آلرژیهای غذایی در تشخیص آسم تجویز نمیشود.
۴. سایر آزمایشات احتمالی اما کمتر متداول برای تشخیص آسم
ازجمله تست چالش، مانند چالش متاکولین که واکنشپذیری بیشازحد راه هوایی را بررسی میکند.
واکنشپذیری بیشازحد عبارت است از تمایل لولههای تنفسی به منقبض یا باریکشدن در واکنش به محرکها. اگر نتیجهی تست چالش متاکولین منفی باشد، احتمال آسم بسیار پایین است. متخصصان گاهی اوقات ائوزینوفیلهای خلط سینه (نشانگر دیگری برای التهاب آلرژیکی که در آسم دیده میشود) را نیز اندازه میگیرند. تصویربرداری از قفسهی سینه ممکن است پُرهوایی ریه (hyperinflation) را نشان بدهد که در آسم اغلب نرمال است. در موارد خاص ممکن است تستهایی برای ردکردن احتمال سایر بیماریها (مانند تستهای قلبی) نیز تجویز شود.
۵. آزمایش خون
گاهی اوقات به تشخیص تفاوت بین انواع مختلف آسم کمک میکند. آزمایشهای خون مفید عبارتند از چککردن سطح آنتیبادی آلرژیک (IgE) یا گلبولهای سفید خاصی بهنام ائوزینوفیلها که اغلب با آسم بیرونی یا آلرژیک مرتبط هستند.
درمان آسم چیست
با توجه به دستورالعملهای کنونی، اهداف درمانی برای آسم از این قرارند:
- کنترل علائم بهطور مناسب؛
- به حداقل رساندن احتمال تشدیدهای آتی؛
- حفظ عملکرد طبیعی ریه؛
- حفظ میزان فعالیت طبیعی؛
- استفاده از حداقل مقدار داروی ممکن با حداقل مقدار عوارض جانبی احتمالی.
کورتیکواستروئیدهای استنشاقی (ICS)، مؤثرترین عوامل ضدالتهابی موجود برای درمان آسم مزمن هستند و خط اول درمان در اکثر دستورالعملهای درمانی آسم بهشمار میروند. ثابت شده است که ICS در کاهش خطر تشدیدهای آسم بسیار مؤثر است. علاوه بر این ترکیبی از یک برونکودیلاتور طولانیاثر (LABA) و ICS، تأثیر فوقالعاده مفیدی روی بهبود کنترل آسم میگذارد.
پرکاربردترین داروهای آسم
- برونکودیلاتورهای کوتاهاثر (آلبوترول [پروونتیل، ونتولین، پروایر، پروایر رسپیکلیک، مکسایر، زوپنکس]) تسکین فوری ایجاد میکنند و برای بهبود علائم آسم ناشی از ورزش بهکار میروند؛
- استروئیدهای استنشاقی (بودزونید [پالمیکورت توربوهالر، پالمیکورت رسپولز]، فلوتیکازون [فلووِنت، آرنوتی الیپتا]، بکلومتازون [QVAR]، مُمِتازون[آزمانکس]، سیکلسونید [آلوسکو]، فلونیسولید [آئروبید، آئروسپان]) خط اول درمان ضدالتهابی هستند؛
- برونکودیلاتورهای طولانیاثر (سالمترول [سِرونت]، فُرموترول [فورادی]، ویلانترول) میتوانند بهعنوان درمان کمکی به ICS اضافه شوند. LABA ها هرگز نباید بهتنهایی برای درمان آسم بهکار بروند؛
- اصلاحکنندههای لوکوترین (مونتلوکاست [سینگولاری]، زافیرلوکاست[آکولات]، زیلوتون [زیفلو]) نیز میتوانند بهعنوان عوامل ضدالتهابی عمل کنند؛
- عوامل آنتیکولینرژیک (اپیراتروپیوم [آتروونت، آتروونت HFA]، تیوتروپیوم [اسپیریوا]، اومهکلیدینیوم [Incruse Ellipta]) به کاهش تولید خلط گلو کمک میکنند؛
- درمان آنتی IgE (اومالیزوماب [زولایر] در آسم آلرژیک بهکار میرود؛
- درمان آنتی IL5 (مپولیزوماب [نوکالا]، رسلیزوماب [ Cinqair] در آسم ائوزینوفیلی بهکار میرود؛
- کرومونها (کرومولین [اینتال، اُپتیکروم، گاستروکروم]، ندوکرومیل [آلوکریل])، سلولهای آلرژیک (ماستسلها) را تثبیت میکنند اما بهندرت در عملکرد بالینی بهکار میروند؛
- تئوفیلین (رسپبید، اسلوبید، تئو۲۴) نیز به بازکردن راههای هوایی کمک میکند اما بهعلت عوارض جانبی نامطلوبی که دارد، بهندرت استفاده میشود؛
- استروئیدهای سیستمیک (پردنیزون [دلتازون، پرد مایع]، پردنیزولون [فلورپد، پدیاپرد، اوراپرد، اوراپرد ODT ]، متیلپردنیزولون [مِدرول، دپومدرول، سولومِدرول]، دگزامتازون [دگزپک]) عوامل ضدالتهابی قویای هستند که بهطور معمول برای درمان حملههای آسم بهکار میروند اما اگر بهطور مکرر یا دائمی استفاده شوند، عوارض جانبی متعددی ایجاد میکنند؛
- هماکنون مطالعاتی روی آنتیبادیهای مونوکلونال (پادتنهای تکتیره) بسیار دیگری نیز درحال انجام است که احتمالا طی چند سال آینده در دسترس خواهند بود؛
- ثابت شده است که ایمونوتراپی یا تزریقات آلرژی، میزان وابستگی به دارو را در آسم آلرژیک کاهش میدهد.
- تابهحال اثربخشی هیچیک از درمانهای خانگی در بهبود علائم آسم به اثبات نرسیده است.
در مورد عوارض جانبی بالقوهی کورتیکواستروئیدهای استنشاقی در درازمدت اغلب نگرانیهایی وجود دارد. مطالعات متعدد نشان دادهاند که حتی استفادهی طولانیمدت از کورتیکواستروئیدهای استنشاقی نیز عوارض جانبی بسیار معدودی دارد ازجمله بروز یکسری تغییرات در سلامت استخوان، رشد یا وزن. بااینحال همیشه هدف این است که افراد با حداقل مقدار داروی مؤثر درمان شوند. افراد مبتلا به آسم باید بهطور مرتب برای ایجاد تغییرات مناسب در رژیم داروییشان بررسی شوند.
داروهای آسم میتوانند از طریق اسپریهای تنفسی، با یا بدون یک spacer (آساننفس یا دمیار) یا محلول ریزقطرهشده (nebulized solution) استفاده شوند. توجه داشته باشید که اگر بیماری از اسپری تنفسی بهنحو صحیح استفاده کند، مقدار داروی تهنشینشده در ریههای او با زمانی که از یک محلول ریزقطرهشده استفاده میکند، تفاوتی نخواهد داشت. هنگام تجویز داروهای آسم باید تکنیک صحیح استفاده برای بیمار توضیح داده شود.
ترک سیگار وقرارنگرفتن در معرض دود آن، در درمان آسم بسیار مهم است. درمان بیماریهای همزمان مانند رینیت آلرژیک و بیماری رفلاکس معده به مری (GERD) نیز ممکن است به کنترل بهتر آسم کمک کند. در برخی مواقع واکسنهایی مانند آنفولانزا و واکسن پنومونی نیز توصیه میشوند.
گرچه اکثر افراد مبتلا به آسم بهصورت سرپایی درمان میشوند اما برای درمان حملههای شدید آسم ممکن است لازم باشد که فرد به اورژانس مراجعه کند یا در بیمارستان بستری شود. این افراد معمولا به استفاده از اکسیژن کمکی، تجویز اولیهی استروئیدهای سیستمیک و تجویز مکرر یا حتی مداوم برونکودیلاتورها از طریق یک محلول ریزقطرهشده نیاز دارند. این بیناران به متخصص ریه یا متخصص آلرژی ارجاع داده میشوند. در این مواقع باید به موارد زیر توجه شود:
- سابقهی بستریشدن در ICU یا بستریشدن متعدد در بیمارستان بهخاطر آسم؛
- سابقهی مراجعات مکرر به بخش اورژانس بهخاطر آسم؛
- سابقهی استفادهی مکرر از استروئیدهای سیستمیک برای آسم؛
- علائم مداوم و درحال پیشرفت، بهرغم استفاده از داروهای مربوطه؛
- بروز آلرژیهای مهم و قابل توجه که کنترل آسم را دشوار یا غیرممکن میکنند.
وقتی فردی دچار حملهی آسم شد، باید چه کار کند
بیمارانی که علائم آسم حاد را تجربه میکنند، ابتدا باید از اسپری تنفسیشان (آلبوترول) استفاده کنند. اگر علائم آسم بدتر و فرد مجبور شود از آلبوترول بیشتری مصرف کند، باید به پزشک مراجعه کند. ممکن است لازم باشد یک دوره استروئید خوراکی برای او تجویز شود یا در درمان نگهدارندهی آسم تغییراتی ایجاد شود. اگر علائم بهسرعت درحال پیشرفت هستند، فرد باید به اورژانس مراجعه کند.
برنامهی عملیاتی آسم چیست
آموزش بیمار، یک جزء مهم در مدیریت موفق آسم است. برنامهی عملیاتی آسم راهنماییهای خاصی را برای مدیریت روزانهی آسم و تنظیم داروها در پاسخ به افزایش علائم و کاهش عملکرد ریه (که معمولا توسط پیک فلومتر اندازهگیری میشود) ارائه میدهد.
سرانجام بیماری آسم
بهطورکلی سرانجام بیماری آسم مطلوب است. کودکان بیشتر از بزرگسالان به بهبودی کامل دست مییابند. اگرچه بزرگسالان مبتلا به آسم در مقایسه با افرادی که بیماریشان در سنین پایینتر کنترلشده است، به میزان بیشتری دچار کاهش عملکرد ریه میشوند اما این کاهش معمولا بهاندازهی بیماریهای دیگری مانند بیماری مزمن انسدادی ریه (COPD) یا آمفیزم شدید نیست. اگر آسم با بیماریها و اختلالات دیگری همراه نباشد، باعث کاهش طول عمر فرد نمیشود. مواردی که این بیماری خطرساز تلقی میشود عبارتند از:
- سابقهی بستریشدن در بیمارستان بهخصوص در بخش ICU یا سابقهی لولهگذاری؛
- وابستگی مکرر به استروئیدهای سیستمیک؛
- وجود همزمان دو یا چند مشکل پزشکی مهم.
باریک شدن راه هوایی در بیماری آسم ممکن است به مرور زمان تثبیت شود (دیگر به حالت قبل برنگردد) و درنتیجه آسم به COPD یا آمفیزم تبدیل شود. عارضهی مهم دیگر آسم به عوارض جانبی ناشی از استفاده از استروئیدهای خوراکی مربوط میشود؛ این عوارض عبارتند از کاهش تراکم استخوان (پوکی استخوان)، افزایش وزن و عدم تحمل گلوکز.
آیا پیشگیری از آسم امکانپذیر است؟
با افزایش شیوع آسم، مطالعات متعددی به بررسی عوامل خطر و راههای پیشگیری از آسم پرداختهاند. در این مطالعات مشخص شده است افرادی که در مزارع زندگی میکنند، در مقابل خسخس سینه، آسم و حتی آلرژیهای محیطی مصون هستند. بهنظر میرسد آلودگی هوا در افزایش شیوع آسم و همچنین تشدید علائم آن نقش مهمی داشته باشد.
تغییرات اقلیمی نیز بهعنوان یکی از عوامل مؤثر در افزایش شیوع آسم مطالعه و بررسی شدهاند. سیگارکشیدن مادر در دورهی بارداری از عوامل اصلی ابتلا به آسم بهشمار میآید. دود تنباکو نیز یکی دیگر از عوامل مهم ایجاد و پیشرفت آسم است. ثابت شده است که درمان آلرژیهای محیطی با ایمونوتراپی آلرژن یا تزریقات آلرژی، خطر ابتلای کودک به آسم را کاهش میدهد. ابتلا به آسم فرایند پیچیدهای است که تحت تأثیر عوامل ژنتیکی و محیطی بسیاری قرار میگیرد و هماکنون هیچ راه قطعیای برای کاهش خطر ابتلای افراد به آسم وجود ندارد.